Anafilaksis
| Anafilaksis | |
|---|---|
| Classification and external resources | |
 Angioedema ing rai nganti bocah iki ora bisa mbukak mripate. Reaksi iki kedadeyan amarga ketaman alergen. | |
| ICD-10 | ICD-10 Chapter T|T782 |
| ICD-9 | 995.0 |
| DiseasesDB | 29153 |
| MedlinePlus | 000844 |
| eMedicine | med/128 |
| MeSH | D000707 |
Anafilaksis ya iku reaksi alergi abot kang dumadakan kedadeyan lan bisa njalari panandhang nemahi pati.[1] Penyakit iki lumrahé nuwuhaké pirang-pirang tandha-tandha kaya ta kulit abang gatel, gorokan abuh, lan tekanan darah cendhèk. Panyebab lumrahé tumrap reaksi iki ya iku dicokot/diantup gegremet, pangan, lan obat.
Ing tataran patofisiologi, anafilaksis disebabake déning lepase mediator saka jinis sèl darah putih tinamtu kang bisa disengka déning mekanisme imunologis utawa non-imunologis. Lara iki didiagnosis miturut tandha-tandha lan tandha kang tuwuh. Pangobatan utama ya iku lumantar injeksi epinefrin, lan cara pangrumatan liyané kanggo tambahan bae.
Prakira 0,05-2% wong sadonya duwé anafilaksis ing sawijining wektu uripé lan cacahé kaya-kaya saya tambah. Tembung anafilaksis asalé saka tembung Yunani ya iku ἀνά ana, mungsuh, lan φύλαξις filaksis,bètèng kasarasan.
Tandha lan tandha-tandha[besut | besut sumber]
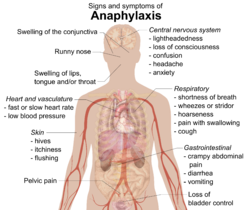
Anafilaksis lumrahé muncul ing manéka tandha-tandha kang sasuwéné pirang menit utawa jam[2][3]. Yèn disebabake déning zat kang lumebu ing aliran getih (intravena), rata-ratane laku kedadeyan ya iku 5 nganti 30 menit. Yèn disebabake déning pangan, bisa nganti 2 jam.[4] Bageyane badan kang paling kerep kena akibate ya iku: kulit (80–90%), saluran napas (70%), saluran cerna (30–45%), jantung lan pembuluh getih (10–45%), lan sistem syaraf pusat (10–15%)[3]. Lumrahé loro utawa luwih pérangan kang mèlu ketaman.[5]
Kulit[besut | besut sumber]

Tandha-tandha kang tuwuh lumrahé kaya ta biduren biyasa, gatel-gatel, rai lan kulit abang utawa lambe kang dadi njedhir.[6] Pérangan-pérangan kang abuh utawa kang diarani angioedema iku malah rasané panas ing kulit kaya kobong dudu gatel.[4] Ilat lan gorokan abuh kedadeyan ing punjul 20% kasus.[7] Kaanan liyané bisa uga kaya irung meler lan abuhe membran mukosa ing mata lan tlapukan mata konjungtiva.[8] Kulit uga bisa dadi malih biru amarga kurang oksigèn.[8]
Saluran napas[besut | besut sumber]
Tandha-tandha lan tandha ing saluran napas kalebu ambegan cendhak, mengi utawa seseg.[6] Mengi mau disebabake déning spasme/kram otot bronkial [9] , yèn seseg ana gegayutane karo bumpete dalan napas kang dadi akibat abuh mau.[8] Serak, lara nalika ngeleg, utawa watuk uga bisa tuwuh.[4]
Jantung[besut | besut sumber]
Pembuluh getih jantung bisa dumadakan kontraksi Spasme arteri koroner banjur diterusake karo infark miokardiumutawa sèl jantung mati, disritmiautawa denyut jantung kang kecepeten utawa kerendheten, utawa jantung bisa mandeg greg henti jantung.[3][5] Sing sadurungé wis naté duwé lelara jantung duwé risiko luwih gedhé ketaman efek anafilaksis tumrap jantunge.[9] Lelakoné spasme koroner ana gegayutane karo sèl kang nglepas histamin ing jantung.[9] Kedadeyan denyut jantung rikat kang diakibatake déning tekanan darah cendhèk sejatine luwih akèh,[8] nanging refleks Bezold–Jarisch tinemu ing 10% kasus anafilaksis, ya iku wujud kombinasi denyut jantung rendhet denyut jantung rendhet lan tekanan darah cendhèk tekanan darah cendhèk.[10] Mudune tekanan darah tekanan darah utawa syok (bisa distributif utawa kardiogenik) bisa njalari rasa ngelu utawa semaput ora sadar.[9] Déné arang lelakoné, tekanan darah kang kecendheken.[7]
Liyane[besut | besut sumber]
Tandha-tandha ing weteng karo usus bisa kalebu kram lara weteng, diare, lan mutah.[6] Panandhang bisa rumangsa bingung, ora bisa ngatur nguyuh, utawa lara ing cethik kang memper kram kandhungan.[6][8] Malihing pembuluh getih ing utek dadi luwih amba bisa njalari mumet.[4] Panandhang bisa ngalami rasa kuwatir utawa rasa arep nemahi pati.[5]
Panyebab[besut | besut sumber]
Anafilaksis bisa tuwuh amarga awak kang nanggepi arep sakabehing zat asing.[11] Sing kalebu pemicu umum antarané wisane cokotan utawa antupan gegremet, pangan, lan obat.[10][12] Pangan ya iku pemicu kang paling umum ing bocah lan remaja, déné obat lan cokotan utawa antupan gegremet paling kerep kedadeyan ing wong diwasa.[5] Panyebab kang arang antarané: faktor fisik, agensia biologis kaya ta mani, lateks, owahing kaanan hormonal, bahan tambahan pangan kaya ta monosodium glutamat lan teres, lan usada kang dileletake ing kulit (pangobatan topikal).[8] Faktor fisik kaya ta ulah raga (kang diarani anafilaksis amarga ulah raga) utawa suhu (panas utawa adhem) uga bisa tumindak minangka pemicu lumantar efek langsunge marang sèl mast.[5][13] Kedadeyan anafilaksis amarga ulah raga racaké ana gegayutane karo bubaring memangan sawijining pangan.[4] Yèn lelakoné nalika panandhang lagi dianastesi, jalaran kang paling kerep ya iku usada kang mènèhi efek nglumpuhake utawa obat penghambat syaraf otot, antibiotik, lan lateks.[14] Ing 32-50% kasus, panyebabe anafilaksis ora dimangerteni (arane "anafilaksis idiopatik").[15]
Pangan[besut | besut sumber]
Akeh jinis pangan kang bisa micu anafilaksis; malah bisa kedadeyan ing sapisanan ngeleg sawijining pangan.[10] Pangan kang bisa micu iki manéka rupa jinisé ing saindhenging donya. Ing kabudayan barat, jalaran kang paling kerep ya iku memangan utawa senggolan karo rupané kacang, gandum, rupa kacang saka wit,kerang, iwak banyu, susu, lan ndhog.[3][5] Ing Timur Tengah, wijen ya iku pangan kang paling kerep dadi pemicu. Déné ing Asia, beras lan kacang Arab kerep tinemu dadi sumbering anafilasksis.[5] Kasus abot kedadeyan nalika pangan pamicu mau keleg dipangan,[10] nanging ana uga wong kang langsung nuduhaké reaksi parah nalika senggolan karo pangan mau. Nalika gedhé, alergi ing bocah bisa suwé - suwé ilang. Ing umur 16 taun, 80% bocah kang duwé anafilaksis kelawan susu lan ndhog lan 20% kang ngalami kasus tunggal anafilaksis marang kacang, akhire bisa ngonsumsi pangan mau tanpa nuwuhaké masalah.[11]
Pangobatan[besut | besut sumber]
Saben obat bisa nuwuhaké anafilaksis. Sing paling umum ya iku antibiotik β-laktam (kaya tapenisilin) banjur aspirin lan OAINS utawa Obat Antiinflamasi Non Steroid/NSAID.[3][16] Jinis antibiotik liyané ora patiya kerep katut, déné reaksi tumrap OAINS sipate mirunggan marang jinis tinemtu tegesé yèn wong alergi marang salah sijining OAINS, racaké dhèwèké bisa migunakaké jinis liyané tanpa njalari anafilaksis.[16] Panyebab liyané kang rada kerep kaya ta kemoterapi, vaksin, protamin lan jejamon.[5][16] Sapérangan obat (antarané vankomisin, morfin,agen radiokontras utawa obat kang gunané kanggo nerangake asil foto ronsen) njalari anafilaksis kanthi micu langsung lelakoné degranulasi sèl mast.[10]
Kereping reaksi tumrap obat tinemtu sapérangan gumantung karo kerep orane nganggo obat mau lan sapérangan karo sipat kerjane obat ing jero badan.[17] Anafilaksis amarga penisilin utawasefalosporin mung tuwuh yèn usada mau tetalenan karo protéin ing njero badan. Sapérangan obat luwih gampang tetalen tinimbang obat liyané.[4] Ing saben 2.000 nganti 10.000 wong kang olèh pangobatan saka penisilin nuwuhaké siji anafilaksis. Sing nemahi pati amarga obat iki mung siji saben 50.000 pangobatan nganggo penisilin.[4] Kedadeyan anafilaksis marang aspirin lan OAINS kira-kira ana siji ing saben 50.000 wong.[4] Yèn ana wong kang nuduhaké reaksi marang penisilin, biayasane reaksi wong mau marang sefalosporin luwih kuwat, nanging lelakoné isih kurang saka siji ing saben wong 1000.[4] Obat kang biyèn minangka gawé gambar foto sinar-X luwih cetha njalari reaksi ing 1% kasus, déné kang jinis anyar kang osmolaritase luwih endhek njalari reaksi ing 0,04% kasus.[17]
Wisa[besut | besut sumber]
Wisa saka gegremet kang ngantup utawa nyokot kaya ta bangsane Himenoptera (ya iku bangsane tawon) utawa Triatominae (gegremet kang ngisep getih) bisa micu lelakoné anafilaksis marang wong-wong kang rentan.[3][18] Yèn wis tau ngalami reaksi sistemik, kang wujudé punjul reaksi mligi ing titik antupan, wong mau duwé risiko kena anafilaksis manèh emben buri;[19][20] ewasemono, separone kasus kematian amarga anafilaksis ora nuduhaké reaksi sistemik sadurungé.[21]
Faktor risiko[besut | besut sumber]
Wong kang duwé lelaraatopi kaya ta asma, eksim, utawa rinitis alergi duwé risiko kang dhuwur kena anafilaksis amarga pangan, lateks, lan agen radiokontras. Ewasemono, wong-wong iku ora duwé risiko luwih gedhé marang obat injeksi utawa antupan.[5][10] Salah sijining panaliten tumrap bocah-bocah cilik tinemu yèn 60% bocah duwé riwayat lelara atopi, lan punjul 90% kang nemahi pati amarga anafilaksis duwé asma.[10] Wong kang duwé kelainan amarga cacahing sèl mast kang kakehan ing jero jaringan utawa mastositosis utawa wong kang duwéstatus sosial lan ékonomi kang luwih dhuwur duwé risiko kang luwih dhuwur uga.[5][10] Saya suwé wektune kawit kena agen jalaran anafilaksis kang paling keri, saya cilik risiko nuwuhaké reaksi anyar.[4]
Mekanisme[besut | besut sumber]
Anafilaksis ya ikureaksi alergi parah kang lelakoné dumadakan lan ngenani seakehing sistem badan.[1][22] Penyakit iki disebabake déning lepase mediator inflamasi lan sitokin saka sèl mast lan basofil. Panglepasan iki lumrahé disebabake déning reaksi sistem imun nanging kadhangkala uga disebabake déning mekanisme kang ora ana gegayutane karo reaksi imun.[22]
Imunologi[besut | besut sumber]
Ing sajeroning mekanisme imunologi, imunoglobulin E (IgE) tetalenan karo antigen (benda asing kang nyurung lelakoné reaksi alergi). IgE kang wis tetalenan karo antigen mau banjur ngaktifake reseptor FcεRI ing sèl mast lan basofil. Akibate seal mast lan basofil nglepas mediator inflamasi kaya histamin. Mediator mau banjur ningkatake kontraksi otot polosbronkus, njalari pembuluh getih dadi amba utawa vasodilatasi, ningkatake bocoring cuwèran saka pembuluhing getih nyababake kerjane otot jantung luwih abot.[4][22] Ana uga mekanisme imunologi kang ora gumantung karo IgE, nanging durung dimangerteni yèn mekanisme mau kedadeyan ing manungsa.[22]
Non-imunologi[besut | besut sumber]
Nalika anafilaksis ora disebabake karo respon imun utawa mawa sipat non-imunologi, mekanisme iki ngatutake zat kang langsung njalari degranulasi utawa ngrusak sèl mast lan basofil saéngga kekaro nglepas histamin lan senyawa liya kang lumrahé gegayutan karo reaksi alergi. Mekanisme mau antarané kang disebabake karo agensia kaya zat kontras kanggo sinar-X, opioid, suhu (panas utawa adhem), lan kedher.[13][22]
Diagnosis[besut | besut sumber]
Anafilaksis didiagnosis gumantung karo tandha-tandha klinis.[5] Yèn tuwuh salah sijining telung tandha-tandha ing ngisor iki ing itungan wektu menit/jam sawisé kena alergen, bisa dipesthekake yèn wong mau kena anafilaksis:[5]
- Tandha-tandha ing kulit utawa jaringan mukosa tambah seseg utawa tekanan darah cendhèk
- Tuwuhing loro utawa luwih tandha-tandha ing ngisor iki:-
- a. Tandha-tandha ing kulit utawa mukosa
- b. Seseg
- c. Tekanan darah cendhèk
- d. Tandha-tandha saluran cerna
- Tekanan darah cendhèk sawising kena alergen
Yèn panandhang nuduhaké reaksi abot sawisé diantup gegremet utawa nginum obat tinemtu, tes getih kanggo nguji kadhar triptase utawa histamin (kang dilepasake déning sèl mast) bakal nulung banget ing diagnosis anafilaksis. Nanging, tes iki ora bakal mandi yèn panyebabe anafilaksis ya iku pangan utawa yèn tekanan darahtetep normal,[5] lan tes-tes mau ora spesifik kanggo diagnosis anafilaksis.[11]
Klasifikasi[besut | besut sumber]
Ana telung klasifikasi utama anafilaksis. Syok anafilaktik gegayutan karo vasodilatasisistemik kang njalari tekanan darah cendhèk nganti wetara 30% luwih cendhek tinimbang tekanan darah normale panandhang utawa malah sangisore manèh.[7] Anafilaksis bifasik ya iku yèn tandha-tandha kang maune kedadeyan tuwuh manèh sawisé 1-72 jam dalah ora tinemu manèh barang kang njalari alergi.[5] Lapuran insiden bisa warna-warna, sapérangan panaliten nyebutake lelakoné nganti 20% kasus.[23] Kedadeyan kang kapindho iku mau lumrahé tuwuh ing sajeroning wektu 8 jam.[10] Tandha-tandha kang kapindho iki uga ditangani mawa cara kang padha karo anafilaksis kang kapisan.[3] Pseudoanafilaksis utawa reaksi anafilaktoid ya iku jeneng lawase anafilaksis kang ora ngatutake reaksi alergi nanging disebabake langsung déning cidrane sèl mast degranulasi.[10][24] Saiki, pseudoanafilaksis diarani anafilaksis non-imun miturut Organisasi Alergi Donya[24]. Sapérangan wong nyaranake yèn istilah lawas ing ndhuwur mau ora digunakaké manèh.[10]
Tes Alergi[besut | besut sumber]

Tes alergi bisa mbantu nemtokake pemicu. Tes alergi kulit (kaya tes tempel) wis sumadhiya kanggo pangan lan wisa tinemtu.[11] Tes getih kanggo IgE mirunggan bisa migunani kanggo negesake alergi kang disebabake karo susu, ndhog, kacang, kacang-kacangan kang saka wit, lan iwak banyu.[11] Tes kulit ana uga kang sumadhiya kanggo nguji alergi penisilin nanging kang kanggo usada saliyané durung ana.[11] Anafilaksis kang kagolong ing reaksi non-imun mung bisa ditemtokake lumantar riwayat paparan tumrap alergen kang kegayut, ora bisa ditemtokake saka tes kulit utawa getih.[24]
Diagnosis bandhing[besut | besut sumber]
Kadhangkala, angèl mbedakake anafilaksis karo asma, semaput asebab kurang oksigèn utawa sinkop, lan serangan panik.[5] Ewasemono, panandhang asma biayasane ora nuwuhaké tandha-tandha gatel-gatel utawa saluran cerna. Yèn semaput, pakulitane wong mesthi pucet ora abang-abang mruntus. Déné yèn kena serangan panik, pakulitane wong bisa semu abang nanging mesthi ora plenthing-plenthing abang lan gatel [5] Kaanan liya kang bisa nuwuhaké ciri kang memper antarané: scrombroidosis lan infeksi amarga parasit tinemtu anisakiasis.[10]
Panemon Pos-mortem[besut | besut sumber]
Saka wong kang mati amarga anafilaksis, tinemu "jantung kosong" ing sajeroning prosès otopsi kang disebabake déning kurange vena mbalik amarga vasodilatasi lan mbaliking getih intravaskuler saka pérangan pusat tumuju ing pérangan-pérangan perifer.[25] Tandha liyané kalebu kebeking banyu kang ora lumrah ing pérangan gorokan (laryngeal edema), cacahing eosinofil tambah akèh (eosinofilia) ing paru, jantung lan jaringan, lan tandha yèn otot jantung kentekan getih amarga kurange aliran getih (hipoperfusi myokardial).[26] Miturut tes laborat, kadheteksi ana paningkatan kadhar serum triptase, paningkatan gunggunge kadhar serum lan serum IgE mirunggan.[26]
Panyegahan[besut | besut sumber]
Cara kang disaranake kanggo nyegah anafilaksis ya iku nginggati sesenggolan karo samubarang kang njalari reaksi. Yèn angèl, ana obat kang bisa nyegah reaksi awak marang alergen tinemtu (desensitisasi). Imunoterapi utawa pangobatan cara imun nganggo wisa Hymenoptera efektif ngudhunake sensitifitas (desensitisasi) nganti 80–90% ing wong diwasa lan 98% ing bocah nglawan alergi tawon madu, tawon,tawon suk, tawon yellowjacket, lan semut geni. Imunoterapi oral bisa uga efektif ing ngudhunake sensitifitas sapérangan wong marang susu, ndhog, kekacangan lan kacang; ewasemono cara iki asring njalari efek samping kang ngerugekake. Desensitisasi uga bisa ditrapake kanggo manéka obat liyané, ewasemono panandhang luwih becik cukup nginggati nganggo obat kang njalari masalah mau. Kanggo wong-wong kang alergi marang lateks, wigati banget nginggati pepanganan kang nuwuhaké reaksi silang kaya ta alpokat, gedhang, lan kenthang.[5]
Tata Laksana[besut | besut sumber]
Anafilaksis ya iku kaanan darurat medis kang merlokake tumindak kanggo nylametake nyawa utawa resusitasi kaya ta nangani dalan ambegan, nyiapake oksigèn, banyu infus intravena kang volumene akèh, lan pangawasan raket.[3] Obat epinefrin diwènèhake kanggo obat pilihan tambah antihistamin lan steroid kang lumrahé digunakaké bareng epinefrin.[5] Yèn panandhang wis mbalik normal manèh, prayogane tetep mondhok ing rumah sakit supaya tetep bisa diawasi sasuwéné nganti 2 - 24 jam ngawati bokmenawa kedadeyan anafilaksis bifasik.[4][10][23][27]
Epinefrin[besut | besut sumber]

Epinefrin (adrenalin) ya iku pangobatan utama anafilaksis tanpa kontraindikasi mutlak ing panggunane.[3] Prayogane epinefrin disuntikake ing otot utawa kaaran intramuskular pas nggon pupu tengah sisih anterolateral nalika tinemu diagnosis anafilaksis. Suntikan mau bisa dibaleni saben 5 - nganti 15 menit yeng panandhang ora weneh tanggepan apik marang obat mau.[5] Dosis kapindho lumrahé diperlokake ing 16 nganti 35% kasus[10] nanging tetep arang punjul rong dosis diwènèhake.[5] Suntik kang ngarah njero otot luwih diprayogakake tinimbang suntik ing sangisoring lapis kulit utawa subkutan amarga suntik ing ngisor kulit bisa-bisa ora rikat diserep.[28] Akibat entheng saka panggunan epinefrin kaya ta ndredheg, was-was, mumet, lan dheg-dhegan utawa palpitasi.[5]
Panandhang kang nginum obat kang mageli reseptor beta utawa β-blocker bisa ora mandi yèn diwenenhi epinefrin.[10] Ing kaanan kaya mangkono, nalika epinefrin ora efektif, mula suntik intravena glukagon bisa dilakoni. Glukagon darbe mekanisme aksi kang ora prelu ngatut-ngatutake reseptor β.[10]
Yèn perlu, epinefrin uga bisa disuntikake intravena migunakaké larutan epinefrin kang diencerake. Nanging, epinefrin kang disuntikake intravena kerep dihubung-hubungake karo tuwuhe dheging jantung kang ora teratur utawa disritmia lan srangan jantung utawa infark miokard.[29] Injektor mandhiri epinefrinkang bisa digunakaké kanthi mandhiri karo panandhang lumrahé sumadhiya ing rong dosis, siji kanggo wong diwasa utawa bocah kang boboté 25 kg luwih lan sijiné manèh kanggo bocah kang boboté 10 nganti 25 kg.[30]
Tata laksana tambahan[besut | besut sumber]
Antihistamin (ya iku H1 lan H2 sakloron), sanajan umum digunakaké lan pandugane efektif miturut waton téyori, nanging pambuktene mung sethithik. Ing kajian Cochrane taun 2007, ora tinemu panaliten kang kualitase apik kang bisa dadi waton kang prayoga kanggo obat mau.[31] Antihistamin dipercaya ora bisa ngatasi kebaking banyu ing dalan ambegan utawa kram otot dalam napas.[10] Kortikosteroid kaya-kaya ora bakal ngaruh apa-apa nalika panandhang ana ing serangan anafilaksis, nanging isih bisa minangka ngurangi risiko anafilaksis bifasik, sanajan efektifitase ing nyegah risiko mau durung pesthi.[23] Salbutamol diwènèhake lumantar terapi inhalasi utawa nebulizer kanggo tandha-tandha bronkospasmenalika epinefrin ora mandi.[10] Metilen biru uga wis naté digunakaké tumrap panandhang kang ora nanggepi pangobatan liya amarga dipandugani yèn metilen biru bisa nglemesake otot polos.[10]
Siyaga[besut | besut sumber]
Wong kang gampang kena anafilaksis prayogane duwé "rancana aksi alergi", lan wong tuwa kudu ngabari sekolahé bab alergi anak-anaké lan apa kang kudu dilakoni yèn kedadeyan darurat anafilaksis.[32] Rancana aksi mau lumrahé nglebokaké pangguna injektor mandhiri epinefrin, wasita prayoga supaya nganggo gelang pameling medis, lan sesuluh babagan nginggati pamicu.[32] Imunoterapi utawa pangobatan supaya badan ora kliwat sensitif marang samubarang kang marahi alergi wis sumadhiya kanggo pamicu-pamicu tinemtu. Terapi kaya mangkono bisa nyegah tuwuhing anafilaksis ing mangsa emben. Desensitisasi subkutan kang dilakoni nganti pirang-pirang taun wis kabukten efektif nglawan gegremet kang ngantup, déné desensitisasi oral efektif kanggo manéka jinis pangan.[3]
Harapan[besut | besut sumber]
Para panandhang kang langsung ngerti panyebabe lan langsung olèh pangupakara, harapan uripé apik.[33] Sanajan panyebabe ora paham, nanging yèn ana pangobatan panyegah kang cocog, lumrahé harapan uripé tetep apik.[4] Yèn nganti nyawa oncat, lumrahé disebabake déning prakara dalan ambegan (lumrahé amarga asphyxia) utawa bumpeting dalan napas utawa prakara kardiovaskuler (syok).[10][22] Anafilaksis njalari pati nganti 0,7–20%.[4][9] Ana kasus-kasus mati kang kedadeyan ing itungan menit.[5] Ing panandhang anafilaksis kang disebabake karo kegiyatan fisik, lumrahé tinemu asil kang apik. Sansaya tuwa, kedadeyan anafilaksis saya kurang lan saya entheng.[15]
Peluang Kedadeyan[besut | besut sumber]
Insidens anafilaksis ya iku ana 4–5 saben 100.000 wong saben taun,[10] kanthi risiko saumuring urip kira-kira 0,5–2%.[5] Angka mau kaya-kaya tansaya nambah. Ing taun 1980, kira-kira mung ana 20 saben 100.000 wong saben taun, déné ing taun 1990 malih dadi 50 saben 100.000 wong saben taun.[3] Panambahan mau kaya-kaya mligi kedadeyan saka anafilaksis kang disebabake déning pangan.[34] Risiko gedhé dhéwé tuwuh ing wong-wong enom lan wanita.[3][10]
Saiki, anafilaksis bisa njalari pati nganti 500-1000 cacahé saben taun (2,4 saben sejuta) ing Amérikah Sarékat. Déné ing Inggris, ana 20 kasus pati saben taune (0,33 saben sejuta), lan ing Australia, ana 15 kepaten saben taun (0,64 saben sejuta).[10] Angka kematian wis mudhun ing antarané taun 1970-an lan 2000-an.[35] Ing Australia, kepaten amarga anafilaksis saka pangan lumrahé tuwuh mligi ing bangsa wanita. Déné kepaten akibat cokotan gegremet mligi tuwuh ing bangsa priya.[10] Kepaten amarga anafilaksis paling umum disebabake déning usada.[10]
Sajarah[besut | besut sumber]
Istilah "aphylaxis" tinemu déning Charles Richet ing taun 1902 banjur sawisé digenti dadi "anafilaksis" amarga luwih apik pangocapane.[11] Amarga panemon iki, dhèwèké nampa Penghargaan Nobel ing Pangobatan lan Fisiologi kanggo ngopahi upayane neliti anafilaksis ing 1913.[4] Ewasemono, fenomena anafilaksis sejatine wis dirasakake wiwit jaman kuna.[24] Tembung mau asalé saka Yunani ya iku tembung ἀνά ana, klawan, lan φύλαξις phylaxis, perlindhungan.[36]
Riset[besut | besut sumber]
Pangupaya isih dilakoni kanggo ngembangaké epinefrin kang bisa diwènèhake saka ngisor ilat utawa sublingual kanggo obat anafilaksis.[10] Suntikan subkutan antobodi anti-IgE omalizumab isih diteliti kanggo cara nyegah tuwuhing manèh (rekurensi) reaksi. Tekan saiki asil paneliten mau durung dadi rekomendasi.[5][37]
Rujukan[besut | besut sumber]
- ↑ a b Tintinalli, Judith E. (2010). Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies. kc. 177–182. ISBN 0-07-148480-9.
- ↑ Oswalt ML, Kemp SF (2007). "Anaphylaxis: office management and prevention". Immunol Allergy Clin North Am. 27 (2): 177–91, vi. doi:10.1016/j.iac.2007.03.004. PMID 17493497.
Clinically, anaphylaxis is considered likely to be present if any one of three criteria is satisfied within minutes to hours
- ↑ a b c d e f g h i j k l Simons FE (2009). "Anaphylaxis: Recent advances in assessment and treatment" (PDF). J. Allergy Clin. Immunol. 124 (4): 625–36, quiz 637–8. doi:10.1016/j.jaci.2009.08.025. PMID 19815109. Diarsip saka sing asli (PDF) ing 2013-06-27. Dibukak ing 2013-08-12.
- ↑ a b c d e f g h i j k l m n o Marx, John (2010). Rosen's emergency medicine: concepts and clinical practice 7th edition. Philadelphia, PA: Mosby/Elsevier. kc. 15111528. ISBN 978-0-323-05472-0.
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x Simons, FE (2010 May). "World Allergy Organization survey on global availability of essentials for the assessment and management of anaphylaxis by allergy-immunology specialists in health care settings" (PDF). Annals of allergy, asthma & immunology: official publication of the American College of Allergy, Asthma, & Immunology. 104 (5): 405–12. doi:10.1016/j.anai.2010.01.023. PMID 20486330. Diarsip saka sing asli (PDF) ing 2012-04-26. Dibukak ing 2013-08-12.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d Sampson HA, Muñoz-Furlong A, Campbell RL; et al. (2006). "Second symposium on the definition and management of anaphylaxis: summary report—Second National Institute of Allergy and Infectious Disease/Food Allergy and Anaphylaxis Network symposium". J. Allergy Clin. Immunol. 117 (2): 391–7. doi:10.1016/j.jaci.2005.12.1303. PMID 16461139.
{{cite journal}}: Explicit use of et al. in:|author=(pitulung)CS1 maint: multiple names: authors list (link) - ↑ a b c Limsuwan, T (2010 Jul). "Acute symptoms of drug hypersensitivity (urticaria, angioedema, anaphylaxis, anaphylactic shock)" (PDF). The Medical clinics of North America. 94 (4): 691–710, x. doi:10.1016/j.mcna.2010.03.007. PMID 20609858. Diarsip saka sing asli (PDF) ing 2012-04-26. Dibukak ing 2013-08-12.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d e f Brown, SG (2006 Sep 4). "Anaphylaxis: diagnosis and management". The Medical journal of Ostrali. 185 (5): 283–9. PMID 16948628.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d e Triggiani, M (2008 Sep). "Allergy and the cardiovascular system". Clinical and experimental immunology. 153 Suppl 1: 7–11. doi:10.1111/j.1365-2249.2008.03714.x. PMC 2515352. PMID 18721322.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d e f g h i j k l m n o p q r s t u v w x y z Lee, JK (2011 Jul). "Anaphylaxis: mechanisms and management". Clinical and experimental allergy: journal of the British Society for Allergy and Clinical Immunology. 41 (7): 923–38. doi:10.1111/j.1365-2222.2011.03779.x. PMID 21668816.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d e f g Boden, SR (2011 Jul). "Anaphylaxis: a history with emphasis on food allergy". Immunological reviews. 242 (1): 247–57. doi:10.1111/j.1600-065X.2011.01028.x. PMID 21682750.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Worm, M (2010). "Epidemiology of anaphylaxis". Chemical immunology and allergy. 95: 12–21. doi:10.1159/000315935. PMID 20519879.
- ↑ a b editors, Marianne Gausche-Hill, Susan Fuchs, Loren Yamamoto, (2007). The pediatric emergency medicine resource (édhisi ka-Rev. 4. ed.). Sudbury, Mass.: Jones & Bartlett. kc. 69. ISBN 978-0-7637-4414-4.
{{cite book}}:|edition=has extra text (pitulung);|last=has generic name (pitulung)CS1 maint: extra punctuation (link) - ↑ Dewachter, P (2009 Nov). "Anaphylaxis and anesthesia: controversies and new insights". Anesthesiology. 111 (5): 1141–50. doi:10.1097/ALN.0b013e3181bbd443. PMID 19858877.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b editor, Mariana C. Castells, (2010). Anaphylaxis and hypersensitivity reactions. New York: Humana Press. kc. 223. ISBN 978-1-60327-950-5.
{{cite book}}:|last=has generic name (pitulung)CS1 maint: extra punctuation (link) - ↑ a b c Volcheck, Gerald W. (2009). Clinical allergy: diagnosis and management. Totowa, N.J.: Humana Press. kc. 442. ISBN 978-1-58829-616-0.
- ↑ a b Drain, KL (2001). "Preventing and managing drug-induced anaphylaxis". Drug safety: an international journal of medical toxicology and drug experience. 24 (11): 843–53. PMID 11665871.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Klotz, JH (2010 Jun 15). ""Kissing bugs": potential disease vectors and cause of anaphylaxis". Clinical infectious diseases: an official publication of the Infectious Diseases Society of America. 50 (12): 1629–34. doi:10.1086/652769. PMID 20462351.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Bilò, MB (2011 Jul). "Anaphylaxis caused by Hymenoptera stings: from epidemiology to treatment". Allergy. 66 Suppl 95: 35–7. doi:10.1111/j.1398-9995.2011.02630.x. PMID 21668850.
{{cite journal}}: Check date values in:|date=(pitulung) - ↑ Cox, L (2010 Mar). "Speaking the same language: The World Allergy Organization Subcutaneous Immunotherapy Systemic Reaction Grading System". The Journal of allergy and clinical immunology. 125 (3): 569–74, 574.e1-574.e7. doi:10.1016/j.jaci.2009.10.060. PMID 20144472.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Bilò, BM (2008 Aug). "Epidemiology of insect-venom anaphylaxis". Current opinion in allergy and clinical immunology. 8 (4): 330–7. doi:10.1097/ACI.0b013e32830638c5. PMID 18596590.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c d e f Khan, BQ (2011 Aug). "Pathophysiology of anaphylaxis". Current opinion in allergy and clinical immunology. 11 (4): 319–25. doi:10.1097/ACI.0b013e3283481ab6. PMID 21659865.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ a b c Lieberman P (2005). "Biphasic anaphylactic reactions". Ann. Allergy Asthma Immunol. 95 (3): 217–26, quiz 226, 258. doi:10.1016/S1081-1206(10)61217-3. PMID 16200811.
- ↑ a b c d Ring, J (2010). "History and classification of anaphylaxis" (PDF). Chemical immunology and allergy. 95: 1–11. doi:10.1159/000315934. PMID 20519878.
{{cite journal}}: Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Anaphylaxis, Author: Stephen F Kemp, MD, FACP; Chief Editor: Michael A Kaliner, MD;http://emedicine.medscape.com/article/135065-overview#showall
- ↑ a b Da Broi, U (2011 Jan 30). "Post-mortem diagnosis of anaphylaxis: A difficult task in forensic medicine". Forensic Science International. 204 (1–3): 1–5. doi:10.1016/j.forsciint.2010.04.039. PMID 20684869.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ "Emergency treatment of anaphylactic reactions – Guidelines for healthcare providers" (PDF). Resuscitation Council (UK). 2008. Dibukak ing 2008-04-22.
- ↑ Simons, KJ (2010 Aug). "Epinephrine and its use in anaphylaxis: current issues". Current opinion in allergy and clinical immunology. 10 (4): 354–61. doi:10.1097/ACI.0b013e32833bc670. PMID 20543673.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Mueller, UR (2007 Aug). "Cardiovascular disease and anaphylaxis". Current opinion in allergy and clinical immunology. 7 (4): 337–41. doi:10.1097/ACI.0b013e328259c328. PMID 17620826.
{{cite journal}}: Check date values in:|date=(pitulung) - ↑ Sicherer, SH (2007 Mar). "Self-injectable epinephrine for first-aid management of anaphylaxis". Pediatrics. 119 (3): 638–46. doi:10.1542/peds.2006-3689. PMID 17332221.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Sheikh A, Ten Broek V, Brown SG, Simons FE (2007). "H1-antihistamines for the treatment of anaphylaxis: Cochrane systematic review". Allergy. 62 (8): 830–7. doi:10.1111/j.1398-9995.2007.01435.x. PMID 17620060.
{{cite journal}}: CS1 maint: multiple names: authors list (link) - ↑ a b Martelli, A (2008 Aug). "Anaphylaxis in the emergency department: a paediatric perspective". Current opinion in allergy and clinical immunology. 8 (4): 321–9. doi:10.1097/ACI.0b013e328307a067. PMID 18596589.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Harris, edited by Jeffrey (2007). Head and neck manifestations of systemic disease. London: Informa Healthcare. kc. 325. ISBN 978-0-8493-4050-5.
{{cite book}}:|first=has generic name (pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Koplin, JJ (2011 Oct). "An update on epidemiology of anaphylaxis in children and adults". Current opinion in allergy and clinical immunology. 11 (5): 492–6. doi:10.1097/ACI.0b013e32834a41a1. PMID 21760501.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ Demain, JG (2010 Aug). "Anaphylaxis and insect allergy". Current opinion in allergy and clinical immunology. 10 (4): 318–22. doi:10.1097/ACI.0b013e32833a6c72. PMID 20543675.
{{cite journal}}: Check date values in:|date=(pitulung); Unknown parameter|coauthors=ignored (|author=suggested) (pitulung) - ↑ "anaphylaxis". merriam-webster.com. Dibukak ing 2009-11-21.
- ↑ Vichyanond, P (2011 Sep). "Omalizumab in allergic diseases, a recent review". Asian Pacific journal of allergy and immunology / launched by the Allergy and Immunology Society of Thailand. 29 (3): 209–19. PMID 22053590.
{{cite journal}}: Check date values in:|date=(pitulung)
Pranala njaba[besut | besut sumber]
| Wikimedia Commons duwé médhia ngenani Anaphylaxis. |
- Anafilaksis ing Curlie
